2020年医保政策主要定调于医保目录的调整、集中采购、医保支付三个方面。
医保目录调整,创新药的机遇
2020年3月5日,国务院正式发布《关于深化医疗保障制度改革的意见》,提出调整优化医保目录,将临床价值高、经济性评价优良的药品、诊疗项目、医用耗材纳入医保支付范围,规范医疗服务设施支付范围。健全医保目录动态调整机制,完善医保准入谈判制度。
2020年7月31日,国家医保局发布《基本医疗保险用药管理暂行办法》,明确了医保基金支付范围与办法,药品调入、调出《医保目录》标准及范围等。
2020年8月17日,国际医保局正式发布《2020年国家医保目录调整工作方案》,并同步下发《2020年国家医保药品目录调整申报指南》,2020年医保目录调整工作正式启动。
2020年12月28日,2020年版医保目发布,将于今年3月1日起正式实施。目录共对162种药品进行了谈判,119种谈判成功,其中包括96个独家药品,谈判成功率高达73.46%。国家医保谈判是医保目录准入的方式之一,截止目前医保谈判共开展了4次及一次试点。
医保谈判历年概况表
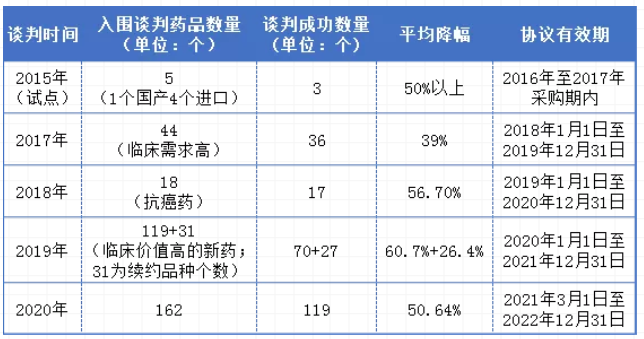
而2020年医保调整最引人关注的点是创新药,尤其是单抗PD-(L)1,国内已上市的产品全部参与谈判,原研未谈判成功,国产PD-(L)1全部纳入(信达药业的达伯舒®2018年谈判纳入医保)。事实上,近年来医保目录调整突出鼓励创新,创新药一直是谈判热点话题,因创新药纳入医保支付体系是最直接最有效的拓展市场提高使用率的方式。随着医保目录调整常态化的落地实行,未来将会有越来越多的创新药纳入目录之内,同时对于创新研发企业而言是机遇也是挑战。
四川普锐特药业总经理侯曙光博士表示,创新药纳入医保利好国家、药企、百姓,药物的本质是治病救人。创新药纳入医保,对于制药企业而言,药品销路得到了保证,对于患者而言,用药得到了实惠;对于国家而言,能有效控制药物价格,能让患者吃上药,吃得起好药。事实上,任何一款新药面世后,都有很长一段爬坡期,需要收回研发成本,往往新药的价格是比较高昂的,现创新药上市后不久就能通过医保谈判纳入医保目录,国家对其进行采购,快速高效地保证了创新药物销路,同时鼓励制药企业对于创新药的研发。
针对2020年医保谈判国产PD-(L)1全部纳入医保,而原研企业未进入,他表示,从某种程度上,对于国内企业而言是一种鼓励、一种支持、一种认可,对国家也是一种保护,能够促使本土药企研发药品的成本快速收回,进而更多的资金和信心自主投入到更多的创新药物研发中去;对于外资企业而言,则是一种刺激鞭笞作用,无形中提高了外资药企创新药进入中国市场的“门槛”:一是迫使外资原研企业调整策略,降低原研产品的价格,以“价”搏“市”,二是促使外资企业将更多具有其他自身独特性、创新的靶点药物,而国内又没有的新药引入中国。
此外,侯曙光博士表示,通过国家药品集采,医保资金负担压力得到了明显的释放和降低,有更多资金负担起更多进入医保目录内的药品,未来,医保目录将进一步的放开,让更多过去老百姓望尘莫及的药物进入医保,进一步丰富目录内容,同时连锁刺激,促进更多的企业仿制新药出现,进一步使得药品价格降低,利国利民;此外,在保证国内外靶点相同、作用机理相同的情况下,会优先考虑将本土药企药品纳入医保。
医保控费,集中采购全面铺开 第四批集采降幅不会低于50%
若说2019年是药品集中采购创新关键年,2020年则是药品集中采购全面铺开的一年。注射剂一致性评价正式开始,截止目前数十种注射剂已过评;配套政策还有《医药价格和招采信用评价体制制度的指导意见》等的出台,为医保控费,集中采购深入推进保驾护航。
2020年1月17日,第二批国家组织药品集中采购工作拟中选结果公布33个品种122家企业参选,最终32个品种77家企业拟中选,与联盟地区2018年最低采购价相比,拟中选价平均降幅53%;且第二批集采不再试点,直接全国范围推广,目前已经全国各地落地实施;随之而出的集采常态化成为关键词。
2020年7月29日,上海阳光医药采购网公布了全国药品集中采购正式文件,第三批全国集采就此正式开始。8月20日,全国第三轮药品集中采购申报信息公开大会在上海召开,同日深夜上海联采办发布第三批全国集采拟中选结果,55个品种中标,中选药企达128家,品规平均降价53%,最高降价幅度超95%。
全国药品集中采购概况
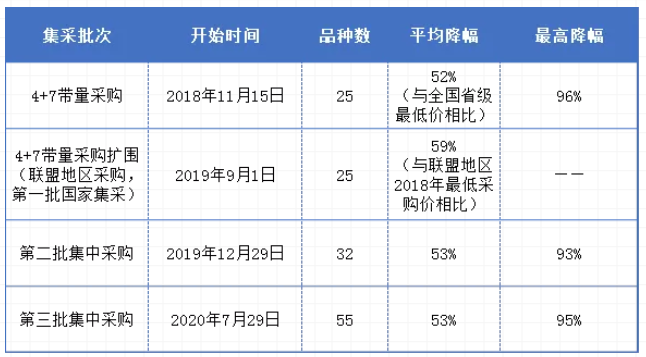
药品集采常态化机制逐步显现,集采品种数量增加,药品适用范围扩大,并延伸至医药耗材,去年11月8个厂家107万个冠脉支架中选获得国家集采,降幅高达94%。随后,2020年12月25日,上海阳光医药采购网,联合采购办公室发布《关于开展第四批国家组织药品集中采购相关药品信息收集工作的通知》,90个品种入围,为历次集采数量之最,注射剂加入集采之列。
1月12日,全国医疗保障工作会议以视频形式在北京召开,2021年重点工作之一为持续制度化常态化实施药品耗材集中招标采购。1月15日,央视新闻联播播发国务院常务会议重点内容,进一步推进药品集中带量采购改革,以常态化制度化措施减轻群众就医负担,同时上海阳光医药采购网公布第四批集采文件及采购目录。
针对集采常态化制度,行业专家风云药谈张廷杰表示,不管是国采还是地方带量采,年年都有省省都有,事实上已经是常态化了;企业需要做好的是关注集采规则、进度、国家精神,以及自己产品的进度,竞品的进度,掌握并利用好规则,不在规则解读上受损失;同时指出,综合前几批集采集采降幅,第四批集采降价预计与第二批差不多。
医药行业资深观察员风轻表示,面对集采常态化发展,企业只有做好自己的内功,别无他法,现第四批集采开始,企业需做好产品布局,包括自身产品原料,预计平均降幅不会低于50%。此外,第四批集采首次纳入了临床常用的多种注射剂,在集采常态化机制下,他表示,注射剂将是2021年省级带量采购重点考虑品种。
医保支付,DRG和DIP并行发展 有效治疗基础节约成本是原则
2020年的医保政策第三个重要的关键词,则是医保支付,而建立管用高效的医保支付机制,DRG和DIP两种支付方式则成为医保支付改革探索的关键。
2019年国家医保局制定了DRG顶层规划及分组方案,按照“顶层设计、模拟测试、实际付费”三年三步走的思路推进改革;2020年进入三步走的至关重要的中间“模拟测试”环节,30个试点城市进入模拟运行DRG(按疾病诊断相关分组付费)阶段。
除DRG,2020年10月19日,国家医保局印发《区域点数法总额预算和按病种分值付费试点工作方案》,明确用1-2年的时间,将统筹地区医保总额预算与点数法相结合,实现住院以按病种分值付费为主的多元复合支付方式,到2021年年底前,全部试点地区进入实际付费阶段。2020年11月3日,国家药监局公布27个省71个城市列入DIP(按病种分值付费)试点,并公布200名DIP专家名单。
从试点城市数量上看,DIP试点远远超过了DRGs试点城市,可见国家对于推行DIP的决心。那么二者最大的联系与区别是什么呢?我们国家现阶段该怎样高效推进两种付费方式的改革?如何融合发展?
战略管理专家、传事达中国CEO教练杜臣介绍,DIP实际上可以看做DRG的一个升级版,欧美国家以及日本等很早就实行了按病种付费的方式,现中国也正在尝试试点中。DIP基于大数据,与计算机、新IT技术等网络技术发展直接相关,应当是在新的IT技术下的一种按病种付费方式。DRG与DIP两种付费方式本身底部构架是一样的,最大的区别在于,DIP因大数据的引进,更加准确更加及时。
杜臣表示,我国DRG与DIP付费方式改革更好的推进非常有必要,现阶段,国家一直在推动医疗机构机制的转换,从医生愿意多开药开大方药转变成更加愿意开有效的药物,从自身利益出发节省医保资金。
如何积极推进付费方式改革?杜臣表示:
首先我们应该客观总结最近三年多各地在付费方式,支付方式改革上取得的经验和教训,将取得的成就与存在的问题剖析清楚,才能有效准确地推进制度改革;
第二,付费方式的改革,看着是一件很简单的事情,实际上涉及面非常广,除直接涉及医院外,还牵涉医保系统与制药企业,应当积极推进跨部门与跨专业的体系合作;
第三,应用最新的大数据网络技术和IT技术武装付费方式改革,将会带来更多的便捷;随着网络数据技术的进步,数据算法的改进,付费方式的改革应当在最短的时间逐步实现,也就是DIP付费方式的逐步推行,而且全国尽可能推行一种模式,尽管不同的医院有不同的付费方式,但是应保持总体的格式和框架一致,标准统一。
另,他指出,付费方式的改革,实际上涉及医疗机构内部机制的转换,现医疗机构也在改革,包括医生数量调整,职业定点等一系列方式,故而,付费方式的改革与医疗机构内部机制改革应当是一种协调和系统的改革,如果医疗机构内部改革没有系统地推进,那么付费方式改革也是不可能完成的。
此外,他强调DRG与DIP两种付费方式应当有一个明确的目标,关键核心是能够有效地治疗患者疾病,起到救死扶伤解决患者看病贵的实际问题,一旦走偏,可能就只是医疗机构为节省成本而节省成本,因此,应当将在更有效地治疗基础上去节约成本作为医疗付费改革的基本原则。
知既往,见未来。2021年十四五开局之年,新版医保目录实施元年,国家基药目录调整年,药品集中采购全面铺开、常态化机制实行,DRG和DIP付费改革加速度.....重重变局改革持续,2021年医药人仍需砥砺前行。
声 明:转载此文是出于传递更多信息之目的。若有来源标注错误或侵犯了您的合法权益,请作者持权属证明与本网联系,我们将及时更正、删除,谢谢。



















 渝公网安备 50023602000365号
渝公网安备 50023602000365号